
分級診療的誕生背景
政策推動👩👧,分級診療逐步成熟發展

2015年分級診療製度邁向新的高潮,此時醫療資源得到有效補充👨🏼🔧,“缺醫少藥”和“看病難,看病貴”的問題逐漸被改善🤕,而醫療資源不均等化的問題顯得更為緊迫。患者傾向於城市大型綜合醫院,“虹吸現象”明顯🚣🏿♂️。患者過多集中在大醫院🛗,導致醫療成本增高🧑🏻🦽,專家資源“一號難求”。解決問題的治本之策就是合理配置醫療資源💷🏨,使優質醫療資源下沉。
同年發布《關於推進分級診療製度建設的指導意見》提出以“強基層”為重點完善分級診療服務體系,製定分級診療工作考核評價標準和保障機製🏄🏽,並提倡以醫聯體組建、慢性病管理、家庭醫生簽約、遠程醫療平臺等為試點把手,推進分級診療體系的建設。
提出2017年、2020年分級診療的目標,要求到2020年逐步形成“基層首診、雙向轉診、急慢分治🧚🏽♀️、上下聯動”的分級診療模式。2015年後政策釋放,多地進行分級診療製度試點工作🤸♀️,分級診療體系雛形初現。
基層首診🪻:常見病🅿️、多發病患者首先到基層醫療衛生機構就診,對於超出基層醫療衛生機構功能定位和服務能力的疾病,由基層醫療衛生機構為患者提供轉診服務。
雙向轉診:完善雙向轉診程序,建立轉診指導目錄🧝♀️,打通慢性期、恢復期患者向下轉診渠道,實現不同級別、不同類別醫療機構之間轉診。
急慢分治:明確各級各類醫療機構急慢病診療服務功能🧅👊🏻,急危重症患者可以直接到二級以上醫院就診。
上下聯動:引導不同級別🧚🏿♂️、不同類別醫療機構建立分工協作機製,促進優質醫療資源下沉,推動醫療資源合理配置和縱向流動。

基層醫療發展是實現分級診療體系的關鍵
2015年《關於推進分級診療製度建設的指導意見》提出以“強基層”為重點完善分級診療服務體系,該政策明確基層建設是構建分級診療的基礎🧑🎤。實現“小病在基層醫院,大病到大醫院”是分級診療的美好願景。為了實現“強基層”這一目標🦸🏿♀️,提出了六大措施👿。
六大保障措施明確了基層醫療是提供基本醫療服務和基本公共衛生服務的功能單位🤰🏼,通過給予人才激勵保障政策、提升縣醫院綜合能力、構建以縣醫院為龍頭的縣域醫療共同體、搭建遠程醫療平臺等方式,同時配套家庭醫生簽約服務製度,以及新型農村合作醫療對基層的傾斜支付政策,轉變患者“凡病就到大醫院“的思想,落實“基層首診“。
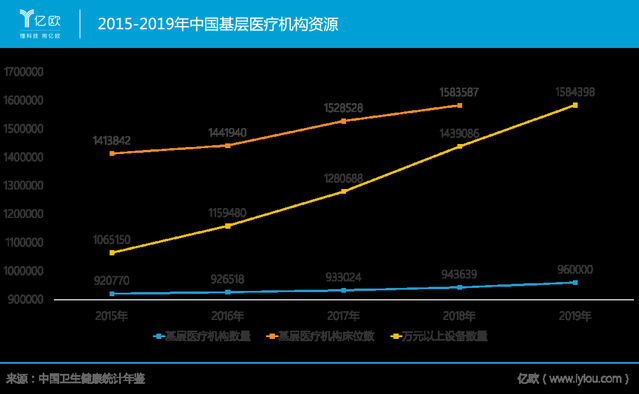
目前,六大保障初見成效🫶,基層醫療機構的數量近年來增速加快,2019年已達96萬個;基層醫療機構床位數得到保障,2012-2018年間呈現增長趨勢;同時,萬元以上醫療設備快速補充。
分級診療進程緩慢,成效不盡如人意

5
推進分級診療製度,需重塑基層醫療
實現分級診療是我國醫療改革的必然目標。目前分級診療實施效果低於預期,其主要原因是基層醫療機構的硬件落後🧗🏻,軟實力不足🚡,服務能力有限導致患者對基層醫療機構的信任度低下𓀘。
基層醫療問題不解決,患者繼續向大醫院集中🎐,加重了患者的就醫負擔,同時也會造大醫院資源浪費。但更重要的是導致基層的資源過度閑置,基層醫生難以在工作中獲得成就感而流失,基層醫療水平不斷減弱🛜,患者信任度持續降低,造成惡性循環。因此基層醫療亟待重塑。
附:分級診療“強基層”六大保障措施
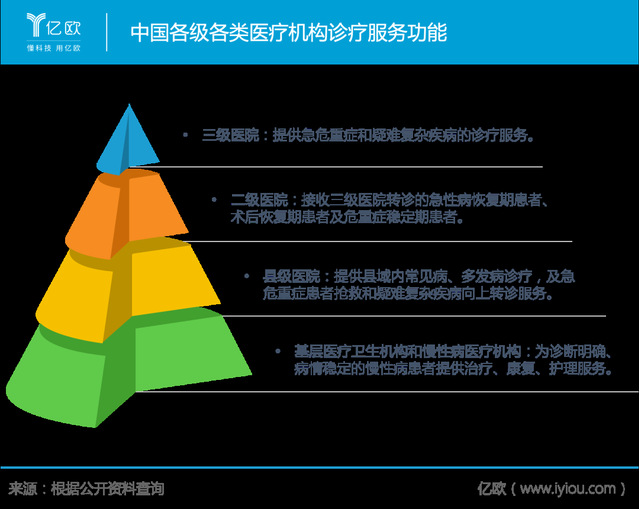
一是明確城市二、三級醫院👵🏽、縣級醫院🗾、基層醫療衛生機構以及慢性病醫療機構等各級各類醫療機構功能定位。
基層醫療機構主要向基層人民提供基本公共衛生服務和基本醫療服務,常見病留在基層醫療機構診療,疑難雜症轉診到上級醫院進一步進行治療;為診斷明確🧧、病情穩定的慢病患者提供服務。
二是加強基層醫療衛生人才隊伍建設🚴♀️,實現城鄉每萬名居民有2-3名合格的全科醫生🤹,發揮全科醫生的居民健康“守門人”作用。
基層醫生在基層醫療發展中扮演重要角色。醫生短缺成為常態化問題🎉,尤其是村醫隊伍🩶,考慮到薪酬體系、職業前景🧑🏿🎓、工作環境及養老問題🛳🫁,基層人才難留。
為此😣,國家及地方都出臺相關利好政策,主要在完善激勵製度👨🏽💼、鄉村醫生入編、職稱晉升💇🏻♂️、養老補貼等方面持續發力,穩定鄉村醫護隊伍,向基層輸送人才。
截至2018年統計顯示全國每萬人擁有執業(助理)醫師數(人)為26人,但城鎮與鄉村差異明顯,鄉村每萬人擁有醫生數量的僅為城鎮的50%左右,鄉村基層醫療醫生短缺問題仍較嚴重👇🏻。
三是通過組建醫療聯合體、對口支援、醫師多點執業、鼓勵開辦個體診所等多種形式,提升基層醫療衛生服務能力🔹。
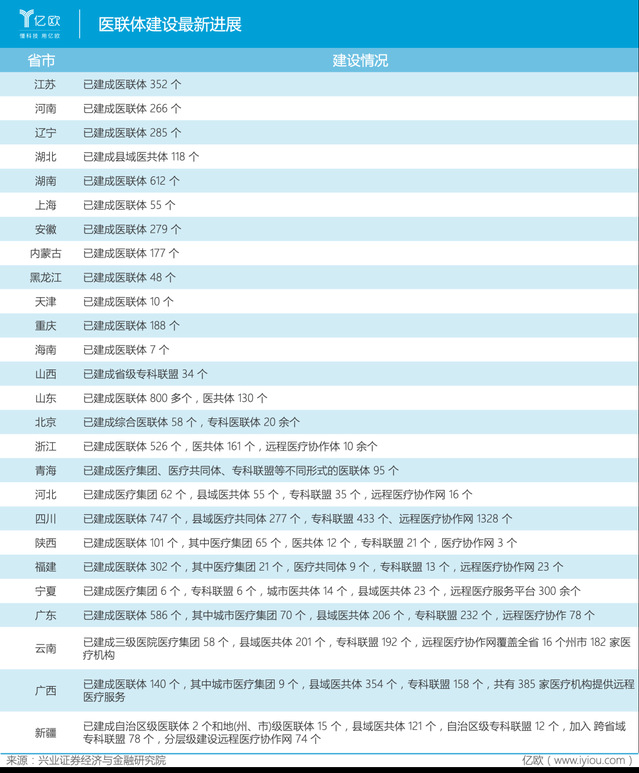
國家衛生健康委員會將建設醫聯體(醫療聯合體建設)作為落實分級診療製度建設的重要舉措積極推進🎥。2015年隨著 《關於推進分級診療製度建設的指導意見》文件的發布,醫聯體建設再次成為焦點;2017年1月逐步展開醫聯體試點工作🏋🏿♀️;2017年4月正式發文要求到2017年全部公立三級醫院參與醫聯體📊,到2020年公立二級及基層醫療機構全部參與❄️;2018年為持續規範推進建設,提出了績效考核方案。
醫聯體建設以城市醫療集團🎅、縣域共同體🫏🥸、專科聯盟🤽🏽♀️、遠程醫療四種方式實現醫聯體內機構間人、財、物共享,對基層醫療機構實行對口幫扶🦷,提升基層醫療服務能力👴🏻。在政策推助之下,截至2018年底,全國已建設13099個醫聯體,多集中在北京👮🏼♀️、廣東、四川🖖🏿🤳、湖南🧑🏽💼、山東等地🏃♀️。
四是全面提升縣級公立醫院綜合能力🪱,加強縣級公立醫院臨床專科建設,縣域內就診率提高到90%左右👋,基本實現大病不出縣。
2012年啟動縣級公立醫院綜合改革試點工作,為加強縣級公立醫院綜合服務能力, 2015年發布了《關於全面推開縣級公立醫院綜合改革的實施意見》🧛。
該政策意在完善和規範縣醫院的建設,實現醫療資源集約化配置,建立上下聯動的分工協作機製,初步建立分級診療製度,據此確定了500家縣醫院作為第一階段的重點改革對象👱🏼♀️。
2018年為強化第一階段的效果🏄🏻,10月16發布《關於印發全面提升縣級醫院綜合能力工作方案(2018-2020年)的通知》🌥,主要任務是在完善縣醫院建設基礎之上,提升專科診療能力,同時承擔縣域居民常見病、多發病診療👨🏽🦰🍬,危急重症搶救與疑難病轉診任務,並於2019年6月發布了第二階段的縣醫院改革名單。
通過強化縣醫院的龍頭地位👨🏼💼,在縣域共同體內發揮引領作用👨🏻⚕️,與鄉、村兩級醫療機構共同發展🫃🏻,強化縣域整體的醫療服務能力🪀。
五是整合並開放二級以上醫院檢查檢驗等資源,推動區域資源共享。
明確提出探索設置獨立的區域醫學檢驗機構🎏、病理診斷機構🙆🏽♂️🔡、醫學影像檢查機構、消毒供應機構和血液凈化機構,實現區域資源共享👇🏽🏸。第三方服務的飛速發展可追溯至2013 年10 月《關於促進健康服務業發展的若幹意見》的發布,該政策引導建設專業的醫學檢驗中心和影像中心🏂。
加之2015年分級診療製度的發布,更加促進第三方獨立機構發展👩🏿🏭。此後👋🏻,不斷出臺利好政策,企業紛紛進入這一市場,行業進入快速成長期💆🏼⚉,截至2020年3月🤺,僅獨立醫學檢驗中心已有1570家,其中在北京🧓、廣東、江蘇𓀍、浙江🏃♂️、上海🕵🏼♀️、山東等地已超過100家👨🏿🍼。第三方機構的發展,一方面分流了大醫院的患者🤵🏼♀️,另一方面也開展了與基層醫療機構的合作模式,讓更多病人留在基層🫶🏼。
六是加快推進醫療衛生信息化建設,促進跨地域、跨機構就診信息共享。
政策要求將提升遠程醫療服務能力作為重點建設發展,旨在利用信息化手段促進醫療資源縱向流動🙂。
遠程醫療出現的主要目的就是依托現代信息技術打破地域限製,連接基層醫療✋🏼,緩解醫療衛生體系結構失衡🧏,使基層人口能夠觸及到優質醫療服務,同時為醫療資源下沉提供機會,從社會和經濟效益上提升基層醫療服務能力和服務質量,增加基層醫療收入,降低基層患者看病成本👞。
在政策推進之下👩🏻🏫,多地開啟了遠程醫療的建設工作,四川省首當其沖在2018年底搭建了1328個遠程醫療協作網。
原文鏈接🧪:https://mp.weixin.qq.com/s/DVq1W2nsBnU3GzwEjAQd6Q
